2022: Le
HCSP a
publié des recommandations concernant les supplémentations en fer et en
vitamine D. Concernant le fer, un dépistage général n'est pas
recommandé, mais il est pertinent de dépister et de traiter les anémies
par carence martiale en cas de facteurs de risque (femmes d'un faible
niveau socio-économique et dans les départements d’outre-mer, femmes
multipares, femme utilisant un DIU). Concernant la vitamine D, la
conclusion du rapport énonce qu'il "existe de nombreuses études
observationnelles portant sur
l’association entre la concentration sérique en vitamine D et divers
états pathologiques, mais à ce jour, aucun essai randomisé bien conduit
ne confirme l’intérêt d’un traitement ou d’une supplémentation en
vitamine D." Ils recommandent donc de s'exposer au soleil (en respectant
les mesures de protection) et de manger des poissons gras à hauteur
toutefois d’une portion par semaine, œufs, fromages et produits laitiers
2 par jour).
2022: L'
USPSTF publié
des recommandations sur les supplémentations multi-vitaminiques en
population générale (hors femmes enceintes). Les auteurs recommandent
de ne pas utiliser le beta-carotène ou la vitamine E pour prévenir les
cancers ou maladies cardiovasculaires devant un risque d'AVC
hémorragique augmenté. Ils ne recommandent pas l'utilisation de
compléments minéraux ou multivitaminiques (vitamine A, B3, B6, B9, B12,
C, D, calcium, sélenium) pour prévenir les cancers ou les maladies
cardiovasculaires car les études sont insuffisantes pour évaluer leur
balance bénéfice/risque.
2022: Voilà plusieurs mois qu'il était attendu: le
consensus d'experts pédiatriques
(surtout membres de centres de maladie rares) sur la prise de vitamine D
et de calcium en population générale (c'est dommage qu'il n'y ait pas
de généralistes dans des recos concernant le suivi de l'enfant...). Les
auteurs recommandent que les enfants aient une concentration de vitamine
D supérieure à 20 ng/mL (>50 nmol/L) avec un grade A pour prévenir
le rachitisme mais suggèrent une cible > 30 ng/mL (>75 nmol/L) et
< 60 ng/mL (<150 nmol/L) pour limiter la toxicité. Pour atteindre
cet objectif, il n'est pas recommandé de faire de dosage en population
générale, mais :
- il
est recommandé de supplémenter de la naissance à 18 ans par 400UI
(grade A), soit 1,5 gouttes de vitamine D native pour les solutions
buvables type ZymaD (on va donc dire 2 gouttes, mais max 800UI sinon
risque de surdosage), de façon quotidienne jusqu'à 2 ans (grade A), puis
soit de façon quotidienne soit de façon séquentielle: 50000UI/3mois
(même si en fait à 400UI/j c'est plutôt tous les 4 mois) ou
80000-100000UI en automne et en hiver.
- il faut éviter les apports brutaux de 200 000UI en dose unique compte tenu des risques de surdosages.
- 800
UI à 1600 UI (donc 3 gouttes suffisent) sont recommandés si facteurs de
risques de carence: obésité, ethnie noire, absence de exposition de la
peau au soleil) ou une diminution de l'apport (régime végétalien).
Notons que l'allaitement maternel exclusif n'est pas un motif
d'augmentation des doses: les études chez les nourrissons allaités
montrent que 400 UI sont suffisantes si allaitement exclusif.
- 3 à
4 produits laitiers quotidiens sont recommandés, mais une
supplémentation de 500-1000mg de calcium est recommandée en cas
d'apports < 300mg/j (notamment si régime vegan)
- En cas de
fracture, les auteurs recommandent une évaluation des apports en
calcium. Le diagnostic de déficit en calcium se fait sur des
radiographies des poignets, des genoux, et dosage des PAL, PTH,
25OHvitD, calcémie, phosphorémie et calciurie
La
lecture des études à la source des recommandations montre peu de
données entre 5 et 11 ans justifiant de supplémenter cette tranche d'âge
alors que ce n'était pas le cas dans les précédentes recommandations.
De plus, les études ont pour critère de jugement le dosage de la
vitamine D, et non la survenue de fracture et de rachitisme en
population occidentale. Cependant, la baisse des doses recommandées,
facteurs de risques nécessitant une augmentation des doses et le rythme
de supplémentation semblent plus en accord avec les données de la
science que les précédentes recommandations.
2021: Dans la continuité des recommandations concernant la
dénutrition de l'enfant et de l'adulte, la HAS a publié des
recommandations concernant
la dénutrition de la personne de plus de 70 ans. Le diagnostic repose
sur 1 des critères suivants: IMC< 21/mm2 ou perte de poids de 5% en 1
mois ou 10% en 6 mois, ou une sarcopénie confirmée (2 critères: baisse
de force musculaire = faire 5 levers de chaise en plus de 15 secondes ou
baisse de la force de préhension ET baisse de masse musculaire par
DEXA ou impédancemétrie). Donc le MNA< 15 ou l'albuminémie <35 ne
sont plus des critères diagnostiques. La sarcopénie n'étant PAS
confirmable dans la majorité des cabinets de médecine générale (où l'on
ne fait pas d'impédancemétrie ni de DEXA) cela va majorer de façon
importante le sous-diagnostic (qui est déjà important). Il aurait été
intéressant d'entendre les avis des généralistes du groupe de travail,
mais il n'y en avait pas! Cependant un IMC<20 ou une albuminémie <
30 sont des critères de sévérité. Bref, il est ensuite recommandé de
rechercher une étiologie: réduction des apports alimentaires,
malabsorption, maladie aiguë, chronique ou maligne. Les auteurs alertent
sur le fait qu'un IMC normal ou élevé n'exclut pas la dénutrition et
que la mesure du poids à chaque consultation est recommandée.
2019: La HAS a publié des recommandations sur le diagnostic de la
dénutrition. C'est surtout la "fiche outils" qui est bien faite et qui est la plus facilement utilisable. Il faut différencier 3 âges: l'enfant, l'adulte pour lesquels il est nécessaire d'avoir 1 critère phénotypique (comme l'IOTF<18,5 ou l'IMC < 18,5) ET un critère étiologique (réduction des prises alimentaires, maladie inflammatoire, malabsorption...), et la personne âgée qui ne nécessite qu'un critère phénotypique (IMC< 21, perte de poids de 5% en 1 mois ou 10% en 6moi, MNA<17 ou albuminémie <35). Le diagnostic est clinique et l'albuminémie n'est généralement pas un critère diagnostic indispensable.
2018: La
HAS a publié un avis sur le dosage de la vitamine C. Les auteurs retrouvent que ce dosage n'est pas utile dans les bilans nutritionnels (chirurgie bariatrique, dénutrition, dialyse etc...). Seule une suspicion clinique de scorbut justifie ce dosage, ce qui n'est pas courant et s'effectue généralement en bilan hospitalier
2017: Le nouveau programme nutrition santé a été publié par le
HCSP. Il est toujours recommandé de manger 5 fruits et légumes sans que l'on sache scientifiquement pourquoi 5. Il est recommandé de limiter la consommation de viande rouge à 500g/semaine. Une des principales modifications concerne les produits laitiers dont le nombre recommandé par jour baisse à 2. Je vous laisse regarder le tableau de l'avis pour plus de détails (il n'est pas si long que ça!)
Une revue systématique du BMJ a
étudié les différents effets sur la santé des produits alimentaires
ultra-transformés. On y retrouve notamment avec un niveau de preuve
modéré et un grade I : le risque de diabète, et avec un niveau de preuve
faible et un grade I : des troubles anxieux et troubles du sommeil.
Ensuite, avec un faible niveau de preuve et un grade II, on trouve les
risques d'obésité, de mortalité globale et cardiaque.
Le NEJM publie un article sur les différents types de régimes. Voici le tableau comparatif:
Le Nutriscore a
de nombreux détracteurs, car certains produits ne sont pas si "A" que
ça (mais une mise à jour 2024 reclasse par exemple les sodas 0 de A à B)
et car l'industrie agroalimentaire souhaiterait peut être qu'il
disparaisse. Mais une nouvelle étude de l'INSERM montre que la
consommation d'aliments moins bien notée est associée à davantage de
maladies cardiovasculaires. Conservons cette information globalement
pertinente!!
Pour renforcer l'intérêt du nutriscore que certains lobby souhaiteraient voir disparaitre, une cohorte de
plus de 20 000 hommes et femmes suivis pendant 12 ans en moyenne a été
étudiée selon leur FSAm-NPS (d'où est dérivé le NutriScore). Il y avait
un surrisque de mortalité globale et cardiovasculaire chez les patients
dans le 4ème quartier (avec une alimentation moins bonne) par rapport à
ceux du 1er quartier, avec une augmentation absolue de ces risques,
respectivement de 4.3% et 2.6% par an, c'est énorme). Bref, je vous
renvoie à la fabrique à menu ci dessus.
Le
BMJ a
publié un article concernant Food Standards Agency nutrient profiling
system (FSAm-NPS) dont dérive le Nutriscore. Les FSAm-NPS de chaque
participant ont été calculés et divisés en 5 quintiles (1er quintile =
bonne qualité de l'alimentation, 5ème = mauvaise qualité). Cette étude
de cohorte internationale incluant 500 000 patients, suivi pendant 17
ans, a retrouvé que les patients du 5ème quintile avaient un risque de
mortalité globale, de cancers et de maladies digestives et respiratoires
plus élevé que les patients du 1er quintile. En chiffre absolu, le
risque de mortalité globale est augmenté de 1 patient pour 100 tous les
10 ans (en vrai c'est 2 pour les hommes et 0,5 pour les femmes), ce qui
n'est pas énorme, mais appliqué aux millions/milliards de personnes dans
le monde, il y a un véritable enjeu à manger sainement.
Parlons des régimes alimentaires. Dans cette étude du BMJ,
les auteurs ont comparés 7 régimes différents: méditerranéen, pauvre en
graisses, très pauvres en graisses, graisses modifiée, pauvre en
graisses et en sel, végétarien pauvre en graisses (Ornish et Pritikin)
par rapport aux soins courants (conseils standards ou rien). C'est sans
appel, le régime méditerranéen réduit, la mortalité globale,
cardiovasculaire, les AVC et les IDM. Seul le régime faible en graisses
réduit aussi la mortalité globale et les infarctus. C'est assez cohérent
avec cette revue de Nature qui compare les différents régimes également.
Un article du
NEJM présentant
une nouvelle fois les bénéfices du régime méditerranée avec des noix ou
avec de l'huile d'olive, qui permet de diminuer significativement les
évènements cardiovasculaires, notamment grâce aux AVC (NNT = 430
patient-année, mais y'a pas de iatrogénie médicamenteuse!)
Après
les bénéfices du régime méditerranéen, des fruits à coques, des
myrtilles et des poires, et les risques liés à la viande et au poulet
frit, c'est au tour du soja d'être étudié. Cet article japonais du
BMJ retrouve
que la consommation de soja fermenté était associée à une réduction de
la mortalité globale (mais pas pour le soja non fermenté ni pour
l'ensemble des produits à base de soja bien qu'il y ait une tendance).
Ce soir, soupe miso !
Bien que le bénéfice du régime méditerranéen ait été démontré en
prévention primaire, peu d'études s'y étaient intéressées en prévention secondaire. C'est dans cette dernière situation qu'un
essai a
été publié dans le Lancet. Il compare régime méditerranéen et régime
pauvre en graisses. Le critère de jugement composite (évènements +
mortalité cardiovasculaires) est survenu avec une incidence de 2.8% par
an en cas de régime méditerranéen versus 3.8% (NNT=100 par an et NNT=20
sur les 7 ans l'étude). Dommage qu'il n'y ait pas eu de groupe
"contrôle" sans conseils diététiques pour comparer et montrer un
bénéfice encore supérieur, mais ce n'était probablement pas éthique...
Manger des pommes de terre ou ne pas en manger, telle est la question de cette
revue de littérature qui
a montré que manger des pommes de terre (consommation totale, cuites ou
frites) augmenterait le risque de diabète de type 2 et de diabète
gestationnel et ce avec un effet dose-dépendant, notamment pour les
frites. Il n'y a pas vraiment de significativité des résultats
néanmoins, mais les auteurs ont l'air d'avoir retourné les résultats
pour conclure à cette tendance... (Peut-être vaut-il mieux
manger des tomates?)
Une
étude en
cross-over a essayé de comparer le régime méditerranéen, connu pour ses
bénéfices cardiovasculaires, avec le régime végétarien (sans viande,
sans poisson, mais avec oeuf) sur le risque cardiovasculaire. Comme
c'est du cross-over, on se doute déjà que la mortalité ne pourra être
étudiée, d'autant plus que le suivi est de 3 mois seulement. Cependant,
on voit que les 2 régimes améliorent les dyslipidémies et qu'il n'y a
que peu de différence d'efficacité. Cependant, en a peine 3 mois, on
voit déjà une diminution significative de la vitamine B12. Il serait
intéressant d'étudier ce régime végétarien sur plus long terme avec
supplémentation en B12 "si besoin" pour vraiment évalue ses éventuels
bénéfices cardiovasculaires.
L'ANSES a
publié un rapport sur les régimes végétariens. Les auteurs trouvent
qu'un régime végétarien est légèrement associé à un plus faible risque
de diabète qu'un régime avec de la viande avec un niveau de preuve
modéré. Les autres associations sont d'un niveau de preuve faible. Les
végétariens ont du mal couvrir leurs besoins nutritionnels en omega 3 et
en vitamine D, et les végétaliens en B12 et Zinc. Pour reprendre les
définitions :
- lacto-ovovégétarien
: se dit d’un régime excluant les produits animaux à l’exception des
œufs et dérivés, du lait et des produits laitiers et du miel.
- ovovégétarien : se dit d’un régime excluant les produits animaux à l’exception des œufs et dérivés et du miel
- lactovégétarien : se dit d’un régime excluant les produits animaux à l’exception du lait et des produits laitiers et du miel ;
- végétalien : se dit d’un régime excluant tous les aliments d’origine animale.
C'est concordant avec la revue de Nature sur
le sujet concernant le risque de diabète, mais le régime méditerranéen
reste celui réduisant le plus la mortalité, ce que ne fait pas le régime
végétarien.
Une
étude s'est
intéressée aux conséquences des régimes végétariens et végan/végétalien
par rapport au régime omnivore chez des enfants de 5 à 10 ans dans une
étude transversale. Les enfants avec ces 2 régimes avaient une densité
osseuses inférieure (notamment chez les végans qui étaient aussi plus
petits) et un plus faible taux de vitamine D, de vitamine B12 et de
cholestérol. Les carences en vitamine B12 et anémies ferriprives étaient
plus fréquentes chez les végans. Les enfants supplémentés en vitamine
B12 et en vitamine D n'étaient plus à risque de carences.
Ce n'est pas de la pharmacologie, mais un
article de
cohorte incluant 26 000 femmes suivies pendant 20 ans environ, montre
que les patientes ne consommant pas de chair animale (végétariennes)
avaient un sur-risque de fracture du col du fémur par rapport aux
consommatrices régulières. Ce sur-risque n'étaient pas retrouvé chez les
patientes consommant de la chair animale moins de 5 fois par semaine,
ni chez les patientes pesco-végétariennes (avec consommation de
poisson).
Même
chapitre, le régime méditerranéen sous une approche un peu plus
décortiquée selon les modalité du régime effectué. On connaissait déjà
les résultats selon lesquels ce régime diminuait le risque d'évènement
cardio-vasculaire. Le
tableau des 14-points du régime montre
que spécifiquement, les consommations de noix et de légumes sont
associées à une réduction du risque cardiovasculaire. Le vin, dans un
des modèle aussi! (comme quoi, même les non-français disent qu'il faut
boire!)
Cet
article parle
du régime méditerranéen, et retrouve qu'une alimentation riche en
poisson réduit le risque de démence, et réduit la progressions de
troubles mnésiques. Il s'agit d'analyses ancillaires de 2 essais
randomisés en cours étudiant la progression de la DMLA.
Au chapitre diététique, comment baisser son LDL cholestérol sans médicaments? En mangeant des légumes!
Bien sur, l'étude n'a pas étudié l'effet en terme de morbi-mortalité...
Mais la confédération des fruits et légumes frais n'était pas là pour
subventionner l'étude.
La
bonne nouvelle, c'est que l'exception française n'est peut être pas que
française! Il y a quelque années, seule une étude en population
française avait retrouvé une diminution du risque cardiovasculaire chez
les patients avec une consommation modérée de vin. Circulation publie
une étude scandinave qui a retrouvé une diminution de 19% du risque
d'insuffisance cardiaque chez les patients buvant 1 à 2 verre d'alcool
par jour.
Concernant l'alimentation, manger 175g/semaine de poisson (environ 2
portions) est associé à une réduction de la mortalité globale chez les
patients en prévention cardiovasculaire secondaire mais pas en
population générale d'après cette étude de cohorte publiée dans le
Jama internal medicine. C'est quand même pas beaucoup 2 portions par semaine...
La seconde porte sur la consommation de
noix. Les noix semblent en effets, bonne pour le coeur, ça avait déjà été retrouvé (
ici).
Cette nouvelle étude apporte des preuves supplémentaires, en retrouvant
que chaque ingestion de 28g de noix par jour est associée à une
diminution des risque de cancer de 15%, de maladie cardiovasculaire de
21%, et de mortalité globale de 22% (et aussi de maladie respiratoire,
de diabète, de maladie neurodégénérative...). Et visiblement, un peu
partout dans le monde, on ne mange pas assez de noix. On attend tout de
même l'essai randomisé contre placebo de noix pour avoir une preuve
causale forte!
Si on parle un peu nutrition, le NEJM a également publié une étude sur la
consommation de fruits. Jusqu'à ce jour AUCUNE étude n'avait démontré un intérêt à manger "
5 fruits et légumes par jour"pour avoir un bénéfice cardiovasculaire significatif. Les chinois ont étudié la consommation de fruits de 500 000 patients
(facile pour eux, ils sont nombreux....) et
ont retrouvé que la consommation de fruits frais quotidienne était
associée à une diminution significative de la mortalité
cardiovasculaire, des AVC ischémiques et hémorragique et des évènements
cardiaques ischémiques par rapport aux patients en mangeant rarement. En
fait, l'effet est généralement significatif dès que la consommation est
"mensuelle" mais une dose effet est retrouvée. Ces résultats persistent
après ajustement sur le niveau socio-économique mais d'autres facteurs
de confusions n'ont peut être pas été pris en compte. Plus que la
significativité, c'est la relation dose-effet mise en évidence qui me
semble intéressante.
Une étude du
JAMA a
étudié si la consommation d'oeufs était associée à une augmentation des
évènements cardiovasculaires et de la mortalité globale. A partir de 6
cohortes prospectives, les auteurs ont retrouvé que la consommation
quotidienne de cholestérol et d'oeufs étaient associée à une
augmentation de ces évènements. La consommation d'un demi oeuf par jour
en moyenne augmentait même le risque de mortalité globale de 6% avec un
NNH de 52 patients suivi pendant 17 ans, soit 880 par an. Mais en fait,
la ligne d'après de l'article dit finalement que la consommation d'oeuf
n'était pas significativement associée à la mortalité globale ou à la
survenue d'évènements cardiovasculaire lorsqu'on ajuste sur la
consommation de cholestérol. Ainsi, dans le cadre d'une alimentation
équilibrée, il n'y a pas de sur-risque à consommer des oeufs, mais si on
mange "gras", rajouter des oeuf, c'est pas top.
Une fois de plus, dans une grosse étude de cohorte du
BMJ incluant
100 000 femmes, les patientes consommant au moins une fois par semaine
du poulet frit avaient un risque de mortalité globale augmenté de 13% et
de 12% pour la mortalité cardiovasculaire. En fait, ce résultat
significatif ne l'est que sur un modèle ajusté sur l'âge, et pas sur les
modèles multivariés ajustés sur les autres facteurs de risques
cardio-vasculaires, l'alimentation en générale et l'IMC. Quand on ajuste
sur tout cela, il n'y a plus que la consommation quotidienne qui est
associée à une sur-mortalité. Cela signifie probablement 2 choses: d'une
part, les consommations modérées mais régulières ne sont pas un risque
en soit, mais s'intègrent probablement dans un ensemble des règles
hygiéno-diététiques non suivies responsable de la surmortalité, et
d'autre part, à "forte" dose, il y a peut être quand même un risque
propre à cette consommation de produits fris.
Le
BMJ a
publié une étude de cohorte retrouvant que manger des patates (frites,
purées, cuisinées) augmente le risque d'HTA quand leur consommation
dépasse 3 fois par semaine. Aussi, favoriser la prise de "non féculents"
diminue le risque d'HTA. Étrangement, les analyses multivariées n'ont
pas été ajustées sur la consommation de sel du coup, je me demande s'il
n'y a pas un gros facteur de confusion (parce que les patates, c'est
souvent avec du sel quand même...)
Le blog Perruche en Automne en a parlé souvent:
boire "plus" n'est pas utile pour les reins. Cette fois ci, une
étude confirmé
l'absence d'association entre les apports hydriques et la mortalité
globale. Cependant, la mortalité cardiovasculaire était associée aux
apports hydriques: plus on boit d'eau, moins on a de problèmes
cardiovasculaires. Quand on regarde les figures, ce n'est pas si évident
que ça, car le modèle n'est pas linéaire, et s'il y a un bénéfice,
c'est probablement aux alentours de 6 verres par jour (soit 1,5L).
Une revue systématique du
BMJ a
étudié l'effet de la consommation de sucre. Bon, les résultats ne sont
pas très surprenants avec une augmentation des risques: de mortalité
globale et cardiovasculaire, d'infarctus, d'AVC, d'HTA, de diabète,
d'obésité, de dyslipidémie, de goutte, d'asthme, de cancer du sein, de
cancer de la prostate, de cancer hépatique et pancréatique, de
dépression, de trouble déficitaire de l'attention... Les auteurs
recommandent de limiter le sucre à moins de 25g/jour (6 cuillères à
café) et à 1 verre de boisson sucrée par semaine.
Voici un article portant sur
les boissons sucrées.
Boire au moins deux boissons sucrées par jour augmenterai le risque
d'insuffisance cardiaque de 23%! Donc, on va arrêter la viande et les
boissons sucrées, boire 1 verre de vin 6 jours par semaine, et manger
des noix! (Au points où on en est, j'attends un article qui dise que la
consommation d'insectes réduit la mortalité...)
Les risques liés aux édulcorants comme l'aspartame sont en train d'être étudiés. Cette
étude française
basée sur la cohorte Nutri-net, comprenant 100 000 patients suivis
pendant près de 8 ans. Les consommateurs importants d'édulcorants
étaient plutôt des femmes, jeunes, fumeuses, plus éduquées, faisant
moins d'activité physique et avaient plus fréquemment du diabète. La
consommation d'aspartame était associée à une augmentation du risque
global de cancer (augmentation de 15 à 20% pour un nombre de patients
prenant de l'aspartame d’environ 500 pendant 8 ans pour entrainer 1
cancer supplémentaire), de cancer du sein (augmentation de 22%) et des
cancers liés à l'obésité c'est à dire ORL et digestifs (augmentation de
15 à 20%).
L'article de la semaine, concerne le pouvoir cancérigène de la viande.
La consommation quotidienne de 50g de viande rouge (boeuf, veau,
agneau, mouton, porc, cheval et chèvre) augmenterai le risque de cancer
du colon de 18%!
Ces études sur des centaines de milliers de patients me laisse toujours
un peu perplexe, parce que plus le nombre de patient est important,
plus la différence est facilement significative et que le risque absolu
n'est pas donné dans le communiqué.
Un article publié dans
Plos Medicine a étudié le risque de cancer selon la qualité des aliments évalués selon le "nutri-score". Dans cette étude ayant inclus près de 500 000 patients, les auteurs retrouvent, en effet, qu'il y a une augmentation de 7% du risque de cancer chez les patients consommant davantage d'aliments de mauvaise qualité nutritives (différence absolue entre les consommateurs de produits de mauvaise qualité avec ceux de bonne qualité = 81,4 vs 69,5 cas/10 000 personnes-années). Ce sont les cancers digestifs qui étaient principalement augmentés.
On avait vu que le "jeune intermittent" pouvait être aussi efficace
qu'une restriction calorique modérée par rapport à un régime normal (cf
ici.) Ce nouvel
essai a
comparé le jeune intermittent et des horaires alimentaires classiques
avec le même nombre de calories entre les 2 bras comparés. Il n'y avait
pas de différence entre les 2 groupes à 3 mois, mais la perte de poids
était d'environ 2kg dans chacun.
Dans les traitements de l'obésité, on commence avec un
essai randomisé
comparant le jeune intermittent (en mangeant uniquement entre midi et
20h) sans restriction calorique versus régime avec réduction des
calories de 25% et versus un groupe contrôle. Les auteurs trouvent que
les 2 groupes interventions réduisaient plus le poids (environ 5kg à 12
mois) que le groupe contrôle, sans différence significative entre eux.
La
Cochrane encore,
avait étudié l'efficacité du jeûne intermittent dans la survenue des
maladies cardiovasculaires. Ils ne retrouvent pas de données suffisante
pour conclure sur des critères cardiovasculaires mais confirment de
façon concordante avec d'autres publications que le jeûne intermittent
peut permettre une réduction pondérale de façon similaire à une
restriction calorique (on en avait parlé
ici et
là)
Un article du
NEJM a
évalué le jeûne intermittent (alimentation uniquement entre 8h00 et
16h00) + restriction calorique versus restriction calorique seule
(<1800kcal pour les hommes et <1500kcal pour les femmes) pour
perdre du poids. Ainsi, 140 patients en surpoids ou obèses ont été
randomisés et suivis pendant 12 mois. Il y a eu une perte de poids
similaire dans les 2 groupes (-8kg soit 9% du poids initial). Cette
perte a été maximale après 3 mois et s'est globalement maintenue tout au
long de l'étude. Donc, le jeune intermittent ne semble pas apporter de
bénéfice en complément de la restriction calorique dans la perte de
poids. Dommage qu'il n'y ait pas eu un bras jeune intermittent seul.
Le jeûne intermittent (time restricted eating, les anglais comptent le temps durant lequel ils mangent et non le temps de jeûne) fait de plus en plus parler de lui et les publications commencent à arriver. Cet article de
Cell Metabolism a inclus 19 patients avec syndrome métabolique. Ils ont effectué un jeune intermittent (14h consécutives sans alimentation par jour et donc temps d'alimentation restreint à 10h/jour) pendant 3 mois. Ils ont eu une perte de poids de 3,3 kg en moyenne, une amélioration des chiffres tensionnels, et du LDLc. Des études de plus haut niveau de preuve et de meilleure puissance sont attendues!
Les glucides... Une méta analyse du
Lancet Public Health a étudié leur impact sur la mortalité. Après ajustement sur les facteurs associés potentiels, les auteurs ont retrouvé qu'une consommation de 50% à 55% de glucides était associé à une moindre mortalité globale. Notons que la restriction semble encore plus délétère que les excès....

Le
BMJ a
proposé d'étudier le risque d'évènements cardiovasculaires et de
mortalité chez les patients diabétiques en fonction de leur consommation
de boisson. Dans cette étude de cohorte prospective, les auteurs
retrouvent que le café, le thé et l'eau plate sont bon pour la santé,
alors que les boissons sucrées augmentent la mortalité ! Bon, pour l'eau
et les boissons sucrées, on s'en doutait un peu. Pour la consommation
de café et thé, un peu moins, mais ça reste une étude de cohorte dans
laquelle tous les facteurs de confusion ne peuvent être pris en compte.
Le
JAMA a
publié un article sur les effets de la caféine sur la santé. Aux doses
usuelles (moins de 16oz par jour, soit 2 tasses/jour). Elle permet
d'améliorer l'attention, d'améliorer le temps de réaction, de diminuer
la fatigue, de diminuer la sensation de faim et de réduire modestement
le poids, et de diminuer les symptômes dépressifs et le risque de
suicide. Cependant, elle augmente l'anxiété et les troubles du sommeil,
entraine des syndromes de sevrage en cas d'arrêt brutal (céphalées,
dépression, asthénie). A forte dose (> 1200mg soit plus de 16
tasses/jour), la caféine peut entrainer de l'anxiété sévère, majorer la
pression artérielle et être impliquée dans une augmentation du risque de
mortalité quand associée à de l'alcool.
Que les buveurs de café se rassurent! Il n'y a pas d'augmentation du risque d'arythmie cardiaque lors d'ingestions massive de café. C'est ce que retrouve une
étude menée chez des patients insuffisants cardiaque qui plus est...
Certains chercheurs
se sont intéressés à l'excrétion de composants nocifs sur les
oestrogènes, donc perturbateurs endocriniens (benzophénone, bisphénol A,
phtalates notamment) issus du plastique, dans les urines des
consommateurs de café en capsule (vs café pressé sans capsule). Il n'y a
pas de différence entre les groupes étudiés mais avec un nombre de
participants extrêmement faible (30!). Cela restera à surveiller,
puisque les composants plastique aiment diffuser avec la chaleur, et le
café est mis à chaud
Perruche en a déjà très bien parlé
ici.
L'étude du BMJ reprend
les données d'une cohorte américaine de patients institutionnalisés
chez qui on a pu randomiser les repas avec soit des graisses animales
soit des graisses végétales. L'article enchaine même avec une
méta-analyse d’essais randomisés sur le sujet. Les auteurs ne retrouvent
pas de différence en terme de mortalité quelque soit le régime. En
fait, l'analyse de la cohorte laisse presque supposer que la mortalité
est plus élevée après 65 ans avec les graisses végétales. Si on
continue, on voit aussi que plus le cholestérol baisse, plus le risque
de mortalité augmente... Si on avait eu les résultats publiés de cette
étude dès la fin du suivi en 1973, les statines se seraient (peut être)
moins bien vendues!
Une nouvelle méta-analyse, cette fois si sur les
différents régimes alimentaires avec comme objectif la diminution du poids à 12 mois. Dommage que les évènements cardiovasculaires n'aient pas été étudiés... Mais sinon, les auteurs retrouvent une baisse de 2.9% du poids avec Weight Watchers et 4.9% avec Jenny Craig, et recommandent des deux "prises en charges nutritionnelles" pour les patients en obèses. Cependant, les études ne parlaient que peu des effets indésirables et des complications survenant durant les différents régimes.
Parlons un peu de lait. En effet,
une étude a
retrouvé que consommer du lait non pasteurisé était associé, à 12mois, à
une diminution des infections respiratoires et des syndromes infectieux
de 22% et 30%, et même de 85% pour les otites!
L'adage "an apple a day, keeps the doctor away" n'est malheureusement pas totalement confirmé par
les études!
C'était une étude remplie d'espoir à l'approche des fêtes de Noël: un
essai randomisé
incluant 20 000 patients et testant si l'extrait de cacao versus
placebo réduisait le risque de diabète. Malheureusement, ce n'est pas le
cas. Pour mémoire, l'étude
princeps montrait
quand même une réduction de la mortalité cardiovasculaire dans le
groupe cacao avec un NNT de 1500 à 3 ans, mais c'était un critère
secondaire et critère principal n'était pas significatif; c'est donc
purement exploratoire.
Week-end pascal confiné, commençons par faire un point sur les effets du chocolat: pas d'article récent, néanmoins, une
méta-analyse de 2019 (avec des études de qualité variable et pas de RCT, comme dans ce
BMJ
de 2011) montrait une association possible avec la réduction des décès
d'origine cardiovasculaire, infarctus, AVC et diabète. Une autre
étude suggérait que la consommation régulière de chocolat noir était associée à un réduction des symptômes dépressifs.
On en avait déjà parlé
ici, mais comme c'est la fin d'année, parlons des bienfaits du chocolat. Cette
étude de
cohorte trouve que consommer 5 portions de chocolat par semaine
(chocolat noir, et pas au lait) était associé à une réduction de 20% de
diabète de type 2! Malheureusement, l'article ne dit pas combien de
grammes contient une "portion".
Manger du
chocolat,
c'est ce qui était proposé aux participantes ménopausées de cet essai
contrôlé randomisé. Les femmes étaient réparties en 3 groupes : 100g de
chocolat le matin, 100 grammes de chocolat le soir, et pas de chocolat.
Bonne nouvelle, manger du chocolat pendant 14 jours n'a pas fait prendre
de poids ! La consommation de chocolat a diminué la faim et le désir de
sucreries, et a réduit les apports énergétiques du reste de la journée
sans compenser l'apport énergétique supplémentaire du chocolat (542
kcal/jour pour 100g !). Selon le moment de prise dans la journée, les
effets sur le métabolisme étaient différents. Par exemple, l'activité
physique était augmentée en cas de prise le soir et la glycémie à jeun
réduite en cas de prise le matin. Les rythmes de sommeil étaient
également différents selon le moment de prise. Comme quoi, on peut faire
de la recherche sur n'importe quoi (mais entre nous, ça ne sert pas à
grand chose en l'état...) !
Une étude menée chez des patients en réanimation n'a pas retrouvé de différence en terme de mortalité 30 jours suite à une randomisation entre une nutrition entérale et parentérale. Alors, autant privilégier les voies naturelles.
Le BMJ a
publié un article concernant la prise en charge des patients lors du
Ramadan. Les auteurs recommandent d'évaluer le risque en fonction des
comorbidités, des traitements, des valeurs du patients et de ses
habitudes de vies. L'évaluation du risque permet de mettre en place un
processus de décision partagée avec le patient pour discuter de la
réalisation du jeûne ou des adaptations à effectuer. Le risque est élevé
ou très élevé pour les patients insuffisants cardiaques, avec un
coronaropathie récente, un diabète mal contrôlé, une insuffisance rénale
sévère. L'HTA, les migraines, une épilepsie bien contrôlée par
monothérapie sont à risque faible ou modéré. Parmi les principaux
traitements qui sont possiblement modifiables et auxquels il faut faire
attention, on trouve les anti-épileptiques, les sulfamides
hypoglycémiants et les diurétiques. Si les molécules ne peuvent être
modifiées, il est parfois possible de décaler la prise des traitements
après le coucher du soleil. Si le jeun n'est médicalement pas
recommandé, le patient peut s'il le souhaite recourir mesures
alternatives (charité, prières, différer le jeûne...).
Le NEJM parle
des micronutriments. On retiendra tout d'abord, que d'après des essais
randomisés, la vitamine C et E ne réduisent pas les risques de cancer,
d'insuffisance cardiaque, ni d'autres maladies chroniques. La vitamine A
augmente le risque de fracture de hanche et de cancer de prostate, et
la vitamine E augmente le risque d'infections respiratoires, de cancer
de prostate et de mortalité. Cependant la supplémentation AREDS (vitamines
E et C, du bêta‐carotène et du zinc) réduit le risque de progression de
DMLA. Ainsi, pour avoir des bons apports en micronutriments qui sont
quand même utiles à l'organisme, les apports alimentaires sont les
éléments importants à considérer:
Une méta-analyse s'est intéressé aux effets cardiovasculaires de toutes les
supplémentations vitaminiques possibles. On y voit que le calcium, la vitamine D, la vitamine C et les multi-vitamines n'ont pas d'effet significatif. Cependant, la niacine (vitamine B3) et les anti-oxydants augmentent significativement la mortalité avec des NNH respectifs de 200 et 250. Par contre l'acide folique et les complexes de vitamine B (comportant de la B3, mais aussi la B9=acide folique, B12, et autres B) réduisaient le risque d'AVC et d'évènements cardiovasculaire. Cet effet de l'acide folique est désormais bien connu, j'en avais parlé
ici en disant que la mutation permettant cet effet bénéfique de l'acide folique n'était malheureusement présente que dans 10% de la population en France.

Un
article presque attendu depuis longtemps pour les partisans du magnésium: enfin, une méta-analyse retrouve que les patients prenant du magnésium ont: une mortalité globale moindre! Mais également moins d'AVC, moins de diabète et moins d'insuffisance cardiaque. Malheureusement, aucun essai contrôle randomisé n'a réussi à le démontrer. Cette méta-analyse s'est effectuée sur des études de cohorte, ce qui n'est pas si mal, mais qui va soulever le biais des habitudes alimentaires des patients. Mais devant l'absence d'argument pour des effets secondaires graves, au pire, le magnésium peut être un bon placebo...
Deux articles sur les régimes et supplémentations. D'abord, un article du
BMJ a concerné le régime pauvre en gluten sur des critères de jugements cardiovasculaire. Cette étude incluait exclusivement patients SANS maladie Cœliaque. Ainsi, avoir un régime pauvre en gluten ne diminuait pas le risque cardiovasculaire. Au contraire, il est possible que l'éviction en grain lié à au régime pauvre en gluten puisse augmenter le risque cardiovasculaire. (Je rappelle que ce régime a un bénéfice indiscutable chez les patients avec une maladie cœliaque).
Une petite image du
JAMA internal medicine concernant les supplémentations vitaminiques fréquemment demandées par les patients en cette fin d'hiver:
2021: Parlons de la vitamine D et des recommandations américaines dans lesquelles il n'y a pas d'argument pour recommander un dépistage du déficit en vitamine D
2014: Enfin, le NICE a émis des recommandations sur la supplémentation en vitamine D dans
les groupes à risque. La posologie n'est pas donnée, et les groupes à
risque correspondent à ceux des recommandations françaises: enfants de
moins de 5 ans, femmes enceintes et personnes de plus de 65 ans, à qui
il faut ajouter les personnes d'origine africaine, et les personnes peu
exposées au soleil.
Parce qu'elle mérite bien une partie à elle seule, on va aborder la
vitamine D!! Vous vous rappelez des anciennes recos vitamine D chez
l'enfant ? Il fallait supplémenter jusqu'à 5 ans puis de 11 à 16 ans,
avec 2 à 4 gouttes par jour. La mise à jour de
2022 était
bienvenue pour réduire les doses et ainsi le risque de surdosage non
justifié, mais a étendu la supplémentation entre 5 et 11 ans et entre 16
et 18 ans (pour ainsi recommander une supplémentation de 0 à 18 ans).
Voici donc un
essai
randomisé conduit en Mongolie chez 9000 enfants de 6 à 13 ans, qui ont
reçu soit 14 000UI de vitamine D par semaine, soit un placebo pendant 3
ans. Dans les 2 groupes, 95% des enfants étaient carencés en vitamine
D, il ne fait donc aucun doute que le groupe supplémenté tirera bénéfice
de la vitamine D! Et pourtant, contre tout attente (ou pas), il n'y a
eu de différence de survenue de fracture entre les 2 groupes: 6.4% de
fractures dans le groupe vitamine D et 6.1% dans le groupe placebo
(p=0.27), mais il n'y a pas eu d'effets indésirables particuliers
(enfin, 3 morts dans le groupe vitamine D et 0 dans le groupe placebo).
En 2021, cette
étude du
Lancet Endocrino montrait une association entre mortalité et vitamine D
basse, et nous mettions en doute la relation causale supposée par les
auteurs. Nous sommes donc 2 ans après, et la revue vient de
rétracter cet article et a accepté une republication avec correction des erreurs méthodologiques mises en évidence par les lecteurs. La
conclusion est
désormais la suivante : "les analyses suggèrent l'absence de relation
causale entre les concentrations de 25(OH)D et la mortalité. Une
réduction substantielle de la mortalité due à une supplémentation à
long terme en vitamine D à faible dose est peu probable, même si elle
est ciblée sur les individus ayant une vitamine D basse."
Commençons avec une
revue systématique
évaluant le bénéfice de la vitamine D en prévention des fractures chez
les patients de plus de 60 ans. L'analyse de 7 essais randomisés
incluant 72 000 patients montre clairement qu'il n'y a pas de bénéfice à
supplémenter les sujets âgés pour réduire les fractures. Pire encore,
l'analyse du sous groupe des femmes montrait une augmentation des
fractures de hanche de 34% (NNH= 330 patientes). Bref, encore une fois,
les données sont contre l'utilisation de la vitamine D en prévention des
fractures ostéoporotiques.
On l'aime bien, donc on y revient : la vitamine D ! Après avoir dit que
supplémenter en vitamine D était inutile dans toutes les indications
rhumatologiques, on revient aux bases:
vitamine D
et risque de fracture après 60 ans, mais avec une supplémentation
mensuelle de 60 000UI/mois (ce qui change des administrations
trimestrielles et ce qui correspond aussi à 2000UI/jour quand les recos
sont à 800UI/j). Bon, sans grande surprise, la vitamine D ne réduisait
pas le risque de fractures total, ni celui de fractures ostéoporotiques
majeures (hanche, vertèbre, poignet, humérus), ni les fractures de
hanches, ni les fractures non-vertébrales.
Nouvelle tentative pour la vitamine D! La
Cochrane a
étudié si la supplémentation en vitamine D était susceptible
d'améliorer la minéralisation osseuse et de réduire le risque de
fractures chez des femmes non ménopausées. La réponse est clairement que
cela ne sert à rien, et ils ajoutent que le niveau de preuve de ces
résultats est suffisant pour ne pas avoir a réaliser des études
complémentaires. Nouvel échec.
Continuons avec la vitamine D maintenant, qui reste quant à elle fidèle à
elle même. En effet, une fois encore, une revue systématique a été
publiée. Cet article du
Lancet endoc and diab,
a inclus 40 essais randomisés, et inclus au total 60 000 patients pour
savoir si la supplémentation en vitamine D réduisait le risque
d'infections respiratoires. La réponse est toujours non (OR= 0,94
[0,88-1,00];p=0,057) . De plus le "funnel plot" montre qu'il y a un
biais de publication, avec une probable non publication de petites
études n'ayant pas montré d'effet protecteur de la vitamine D. Bref,
toujours aucune donnée solide pour prescrire de la vitamine D chez
l'adulte. Ou plus... encore des données solides pour ne pas s'attendre a
un bénéfice clinique de la vitamine D au delà de l'effet placebo.
On avait parlé de la
revue systématique
qui, à partir de 3 essais ne montrant pas d'efficacité, concluait à une
efficacité de la vitamine D pour réduire le risque de diabète. Un nouvel
essai randomisé,
finlandais a comparé la vitamine D versus placebo et n'a, encore une
fois pas trouvé de réduction du risque de diabète grâce à la vitamine.
Voici donc, dans la prestigieuse "annals of internal medicine", une
revue systématique
d'essais randomisés avec méta-analyse montrant que la vitamine D donnée
chez les prédiabétiques réduit le risque de diabète (NNT= 130 patients
par an) ! Alors, méthodologiquement, aucun souci, c'est très carré. Les
auteurs arrivent à inclure 3 ECR soit 4000 patients au total. Mais ces 3
ECR chacun de leur coté, avaient atteint leur nombre de sujets
nécessaire et conclu à l'inefficacité de la vitamine D dans cette
indication. Donc l'intérêt de la méta-analyse est très discutable
puisqu'aucun signal d'efficacité n'existait préalablement. La
méta-analyse se justifie si des essais donnent des résultats divergeant,
là tout convergeait vers l'inefficacité. Ils ont donc poolé leur études
(avec des américains, des norvégiens et des japonais, on est bien sur
l’hétérogénéité, mais comme c'est un travail sur données individuelle,
les auteurs ne la présente pas) et le hasard fait que le
p est
significatif. "Ils", mais c'est qui d'ailleurs, "ils" ? Les 3 premiers
auteurs de cette méta-analyse sont, vous l'avez deviné, les premiers
auteurs de chacun des 3 ECR! C'est magnifique! Allez, concluez par vous
même, et on passe aux actualités de la semaine !
Cette
étude française
a randomisé des patients avec sclérose en plaque en placebo versus
vitamine D 100 000 UI tous les 15 jours. L'activité de la maladie était
présente chez 60% des patients traités contre 74% sous placebo (NNT= 7
!). Compte tenu du nombre d'études sur la vitamine D, le principe
statistique de la multiplication des études sur un sujet, c'est que
parfois, ça marche par hasard. Donc à confirmer par d'autres études.
On avait parlé de l'étude
D-Health,
essai randomisé vitamine D versus placebo, ne montrant pas de bénéfice
de mortalité globale ou cardiovasculaire. Les auteurs abordent
maintenant les critères secondaires dans un article du
BMJ.
Le critère de jugement principal de cette étude (qui est en fait un
secondaire de la principale...) est un critère composite d'évènements
cardiovasculaires. Les auteurs disent que, dans le groupe vitamine D, il
y a moins d'évènements cardiovasculaires: HR: 0.91 [0.81-1.01]!
Zut c'est pas significatif en fait !
Ils disent donc "mais en fait, dans le sous groupe de ceux ayant une
maladie cardiovasculaire, c'est significatif": HR=0.84 [0.74-0.97], tout
en précisant qu'il n'y a pas d’interaction sur le critère "d'avoir une
maladie cardiovasculaire"
(en effet, s'il y a une interaction
significative, on n'a pas le droit d'analyser la population dans son
ensemble, et on doit donner une conclusion pour chaque sous-groupe, mais
ce n'est pas le cas ici). On passera sur le fait qu'ils donnent un
NNT (172 patients) alors que le critère n'est pas significatif, et
qu'ils concluent qu'il y a moins d'évènements cardiovasculaires dans le
groupe vitamine D car le seul résultat significatif concerne les
infarctus du myocarde (pas les revascularisations ni les AVC). Cette
étude malgré une tentative de "spin"
(= d'embellissement des résultats),
permet donc de conclure une nouvelle fois à l'inutilité de la vitamine D
et offre une intéressante formation à la lecture critique d'article.
(On pourra toujours tenter une étude dédiée chez les patients à haut
risque cardiovasculaire si on veut pousser l'idée soulevée par l'analyse
des auteurs de cet article...). Qui paie toutes ces études sur la
vitamine D?
Aller finissons en avec la vitamine D. Un
nouvel essai contrôlé randomisé
a inclus 20 000 participants suivis pendant 5 ans et demi en moyenne et
l'âge moyen était de 69 ans. Il n'y a pas eu de baisse de mortalité
globale, ni cardiovasculaire ni non-cardiovasculaire. Voilà!
On avait déjà parlé de l'étude
VITAL qui
étudiait les omega 3 et la vitamine D dans un essai randomisé et ne
retrouvait pas de bénéfice sur les évènements cardiovasculaire. Une
analyse
ancillaire a étudié la survenue de maladie auto-immunes et cette fois
ci, les auteurs retrouvent que la vitamine D réduirait le risque de
maladie auto-immune! Le critère de jugement principal "survenue de
maladie auto-immune" est positif avec un p = 0,05. Cependant, compte
tenu des autres analyses effectuées sur cette étude, il aurait été
nécessaire d'ajuster ce critère sur les comparaisons multiples
effectuées (il n'est pas très éthique scientifiquement de considérer que
comme c'est un nouvel article, il s'agit d'une nouvelle étude alors que
les données utilisées sont les mêmes). En ajustant grossièrement sur
les critères de jugement des 2 articles publiés, il faudrait que le p
soit < 0,025 pour chacune des études, pour que le p global soit à
0,05 (2 critères principaux: 0,025 x 2 = 0,05, selon la méthode de
Bonferroni)
Bref, il est probable que les résultats de cette étude soient liés au
hasard, une grosse revue systématique n'avait pas trouvé de lien non
plus en 2017 (cf
ici)
Le
BMJ parle
du bénéfice de la supplémentation en vitamine D au cours des 20
dernières années au Royaume Uni. Alors qu'avant 2016, il était
recommandé de supplémenter uniquement en cas de facteur de risque, il a
été recommandé de tester et supplémenter de façon large. Mais il n'y a
pas eu de diminution franche des carences et hospitalisations pour
rachitisme malgré un coût important. Les auteurs sont donc en
faveur de l'approche nutritionnelle large plutôt que d'une
supplémentation et demandent une réévaluation des recommandations vu
l'absence de bénéfice prouvé de la supplémentation. (Une idée qu'il
faudrait peut être suivre en France également?)
La supplémentation en
vitamine D chez l'enfant. Les auteurs ont comparés la dose classique de 400UI/j versus une dose intense de 1200UI/j dans les 2 premières années de vie. Entre les 2 dosages, il n'y avait pas de différence dans la densité osseuse, ni dans le risque de survenue d'infection chez les enfants, qui ont eu à 80% un allaitement maternel pendant plus de 6 mois. Bref, il est inutile d'avoir recours à une fort dosage et autant en rester au dosage classique. Fort dosage de 1200UI/j? dosage classique de 400UI/j? Mais, pourtant, la
société française de pédiatrie recommande 1000-1200UI/j (4 gttes de zymaD/j, une goutte faisant 300UI) en cas d'allaitement maternel et 600-800 (2 gttes de zymaD/j) en cas d'allaitement artificiel. Donc, on est largement au dessus de la dose classique des auteurs, et on peut légitimement rassurer les parents qui oublient les gouttes de temps en temps!
Une nouvelle étude
concernant la vitamine D a été publiée dans le Lancet. Elle retrouve
que les patients avec des taux de vitamine D faible (<50nmol/L)
avaient un risque de mortalité globale augmenté par rapport à ceux ayant
des taux plus élevés. Il n'y avait pas d'association significative sur
les AVC ni les infarctus. Les auteurs concluent qu'il y a peut être une
relation causale entre vitamine D et mortalité. Cependant, cette étude
ne permet pas d'arriver à cette conclusion car la relation n'est pas
linéaire mais en J (les patients ayant des taux de vitamine D élevé
semblaient avoir une mortalité plus élevée que ceux ayant entre 50 et
70nmol/L). De plus, même si cette association était causale, à ce jour,
les études n'ont pas montré que supplémenter en vitamine D améliorait la
survie des patients, cette association a donc peu de probabilité d'être
causale.
Petit retour sur la vitamine D! Une nouvelle
revue de la littérature retrouve qu'un seuil supérieur à 20ng/L est suffisant pour l’extrême majorité des patients. Cependant, les auteurs retrouvent que l'absence de bénéfice du dépistage en routine car l'apport en vitamine D ne réduit pas ma mortalité, les cancers , le diabète de type 2 ou même les fractures chez les patients qui ne sont pas à haut risque.
L’hiver est presque là, et les demandes de vitamines approchent. Une
revue du Lancet Endocrinology a étudié les effets non musculo-squelettiques de la supplémentation en vitamine D à partir de méta-analyse. Elle pourrait diminuer le risque de mortalité globale et la mortalité par cancer, diminuer le risque de crise d’asthme chez les patients atteint et diminuer le risque de mortalité infectieuse des patients avec un déficit immunitaire. Mais aucun effet cardiovasculaire, sur le diabète, sur les troubles de l’humeur… Bref, peu d’effets secondaires à petite dose, avec peut être des bénéfices ? Reste à voir si on laisse la sécu rembourser à 65% ces traitements à 1,65€ l’unité en l’absence de carence ou d’indication où le bénéfice est bien établi.
Juste pour le plaisir, voici une nouvelle revue systématique testant la
vitamine D
dans la BPCO. Les auteurs trouvent qu'il n'y a pas de modification du
nombre d'exacerbations, du risque de mortalité ou des EFR avec versus
sans supplémentation.
Ensuite, des auteurs du
Lancet Endocrinology ont étudié la supplémentation mensuelle en vitamine D chez des patients volontaires de 50 à 84 ans randomisés en groupe traité et groupe placebo. Après 3,4 ans de traitement en moyenne, il n'y avait pas de bénéfice sur le nombre de chutes ou le nombre de fracture chez ces patients âgés de 65,9 ans moyenne.
Une
revue systématique
incluant 40 essais randomisés et 35 000 femmes ménopausées sans cancer
du sein a étudié l'effet de la supplémentation en calcium + vitamine D.
Les auteurs montrent que cette supplémentation est associée, après 22
ans en moyenne, à une réduction de la mortalité par cancers de 7% soit
un NNT de 288 patientes. Cependant, dans le même temps, il y avait un
risque de mortalité cardiovasculaire augmenté de 6% soit un NNH de 181
patientes. Ainsi, bien qu'en risques "relatifs", la réduction du risque
de mortalité par cancer soit supérieure à l'augmentation du risque de
mortalité cardiovasculaire, en regardant les risques absolus,
l'augmentation du risque de mortalité cardiovasculaire est bien plus
élevée que le bénéfice sur les cancers.
Un
article s'intéresse
à la supplémentation en calcium, et une étude de cohorte rétrospective
de 400 000 patients, retrouve que cette supplémentation est associée à
une surmortalité cardiovasculaire (HR=1.67) et globale (HR=1.44) chez
les patients diabétiques (mais pas chez les non diabétiques).
On avait déjà parlé des risque de la
co-supplémentation calcium + vitamine D. Cet étude publiée dans le
BMJ a
étudié une augmentation des apports calciques alimentaires (lait,
yaourt et fromage) versus groupe contrôle chez des patients âgés
institutionnalisés avec une vitamine D normale. Les patients ont été
suivis pendant 12 mois en moyenne. Les patients du groupe intervention
avaient significativement moins de fractures globales (NNT= 52), moins
de fractures de hanche (NNT=82) et moins de chutes (NNT=17), sans
différence sur la mortalité. Il n'y a pas eu d'effets indésirables
digestifs lié à l'intervention. Cela confirme qu'il est nécessaire
d'avoir des apports calciques alimentaires plutôt qu'une supplémentation
médicamenteuse.
"Winter is coming!" comme disent certains, et avec lui les
marcheurs blancs ampoules de vitamine D! Le débat fait toujours rage: faut il associer du calcium à la vitamine D? Le
journal de l'association américaine de cardiologie retrouve une diminution du risque d'évènement cardiovasculaire de 27% pour des apports supérieurs à 1200mg/jour (par rapport à des apport inférieurs à 300mg/j). Cependant, le risque cardiaque augmente de 22% chez les patients prenant une supplémentation calcique! Conclusion : mangez des yaourts, c'est mieux que prendre une pilule!
Pour poursuivre dans les résultats négatifs, il n'est toujours pas utile
de donner de la vitamine D aux patients en espérant des effets sur à
peu près tout ce que l'on peut espérer. En effet, la vitamine D ne
parvient à baisser la tension artérielle d'après
une méta-analyse sur données individuelles publiée dasn le JAMA Internal Medicine.
Une étude bayésienne
retrouve une relation dose-réponse entre le taux de vitamine D et les
risques d'évènements cardiovasculaires et de mortalité: avoir moins de
50nmol/L de vitamine D est associé à un surrisque cardiovasculaire et de
mortalité. Sans remettre en cause cela, il n'empêche que supplémenter
en vitamine D ne permet pas de réduire ni le risque cardiovasculaire ni
la mortalité, comme nous l'avions vu ici, là et là.
Suite à l'article laissant supposer un lien entre supplémentation calcique et risque cardiovasculaire
dont j'ai parlé il y a 2 semaines, un démenti n'a pas tardé à se faire entendre.
Annals of internal medicine a publié un article provenant de la société américaine de cardiologie et de la société américaine d'ostéoporose pour dire que les études ne soutenaient pas un lien entre supplémentation calcique et maladie cardiovasculaire, mortalité cardiovasculaire ou mortalité globale. Ils précisent cependant qu'il ne faut pas dépasser 2,5g/j d'apport calciques. (Je ne vous montre pas la liste des liens d'intérêt, bien plus longue dans cette étude que dans celle d'il y a 2 semaines).
Le JAMA a publié une étude portant sur la vitamine D et l'arthrose. L'essai contrôle randomisé n'a "malheureusement" pas démontré que la supplémentation en vitamine D puisse améliorer les signes fonctionnels et radiologique de gonarthrose. L'arthrose reste la maladie que rien ne soulage (en dehors du paracetamol et de la chirurgie de remplacement quand il faut passer par là...)
Cette revue systématique de la
Cochrane a
évalué l’intérêt de la vitamine D dans le traitement des MICI. Il
pourrait y avoir moins de rechutes cliniques chez les patients prenant
de la vitamine D avec un niveau de preuve faible basé, mais il n'y a pas
d'impact du traitement sur la réponse clinique aux traitements ou la
qualité de vie.
Changeons de sujet. La vitamine D revient sur le devant de la scène dans le BMJ, en montrant une augmentation de la mortalité chez les patients avec un déficit inférieur à 20ng/mL lié à une cause génétique. La randomisation mendélienne permet de prendre en considération de nombreux facteurs pour permettre une "quasi-randomisation" des patients, mais la question de l'applicabilité en population générale est plus délicate, tout le monde n'ayant pas une cause génétique de déficit en vitamine D. Cette étude reste une des rares avec des résultats aussi positifs alors que les autres son beaucoup plus mitigées.
Et comme j'oublie tout le temps le protocole proposé pour recharger en vitamine D, je le met ici:
En restant dans le vaste champ de ce qui est métabolique, la guerre fait toujours rage à propos de la vitamine D (entre les journaux concurrents surtout..) A peine le
BMJ a-t-il affirmé grâce à une méta-analyse l'effet protecteur cardiovasculaire de la vitamine D (surtout D3, parce que D2 l'aggraverait), que le
Lancet rétorque par une autre méta-analyse que la fameuse diminution des chutes sous vitamine D, c'est peut être du flan!
2024: Le
NICE britannique
a publié des recommandations concernant la carence en B12. Un dosage
est recommandé en cas de symptômes (anémie ou macrocytose, troubles
cognitifs, troubles visuels, glossite, neuropathie centrale ou
périphérique, glossite, asthénie inexpliquée) ET d'au moins facteurs de
risque (exclusion alimentaire de sources de B12, ATCD familial de
carence ou de maladie auto-immune, ATCD personnel de maladie auto-immune
ou de maladie coeliaque, chirurgie bariatrique, traitement par IPP,
metformine, antiH2, antiépileptiques ou colchicine, ou utilisation
récréative de N2O), mais on peut aussi doser s'il n'y a pas de facteur
de risque. Un dosage des anticorps anti facteurs intrinsèque est
recommandé si suspicion de gastrite auto-immune et si normal mais qu'il
n'y a toujours pas d'étiologie: anticorps anti cellule pariétales voire
fibroscopie. Passons au traitement: les symptômes peuvent s'améliorer
après 2 semaines de supplémentation mais peuvent mettre plus de 3 mois a
être résolus. Le traitement est par voie IM si auto-immune (=Biermer)
ou chirurgie bariatrique, et peut être par voie IM pour les autres
causes de malabsorption. Si un traitement oral est donné pour
malabsorption, le dosage recommandé est de 1mg/j minimum. Quand la
carence est lié à un traitement médicamenteux, la supplémentation peut
être IM ou orale et le traitement impliqué arrêté si possible (sinon
poursuivi avec la supplémentation en B12). Enfin en cas de gastrite
auto-immune, des fibroscopie gastriques seront à organiser devant le
risque de tumeurs neuroendocrines et de cancers gastriques.
Le
BMJ a publié un article sur les déficits en vitamine B12. Les médicaments sont souvent en cause: metformine, contraceptions orales, IPP et anti H2. Le bilan biologique comporte un dosage de la vitamine B12 et folates, une NFS-plaquettes et la recherche d'anti-corps anti facteur intrinsèque (si suspicion de Biermer). Pour le reste, la figure suivant est très bien faite:
Chez les patients obèses, une
étude de
cohorte a comparé le risque cardiovasculaire avec le moment auquel
l'activité physique est effectuée. Toute activité physique aérobique
d'intensité modérée à intense était associée à une réduction de
mortalité globale, d'évènements cardiovasculaires et chez les
diabétiques, de complication néphro-, ophtalmo- ou neuro-pathique.
Cependant, on peut observer pour chacun de ces critère de jugement, que
le risque était plus faible lorsque l'activité physique était effectuée
en soirée c'est à dire entre 18h et 0h (mortalité: OR= 0.39 en soirée
vs 0.60 l'après midi vs 0.67 le matin). Bref, faites du sport le soir
plutôt que le matin !
Concernant la promotion de l'activité physique en médecine générale, on a encore des progrès à faire. En effet, cette
revue systématique
retrouve que ces interventions ont une efficacité très limitée. Seule
une intervention comprenant 3 sessions d'entretien motivationnel avait
eu une efficacité modérée.
Dans le même temps, un article du
JAMA internal medicine
étudie la mortalité des patients ayant une activité modérée à intense
selon la proportion d'activité intense effectuée dans une étude de
cohorte. Ils retrouvent que plus la proportion d'activité intense
augmente, plus le risque de mortalité globale diminue. C'est concordant
avec ce qui était suggéré par d'
autres études.
Une étude du
BMJ sports medicine retrouve que, bien que toute activité physique soit bénéfice pour la perte de poids, les exercices intensifs de courte durée permettent une perte de masse grasse supérieure aux exercices réguliers d'efforts d'intensité modérée. Les exercices intensifs étaient des HIIT et SIT (High interval intensity training et sprint interval training), consistant respectivement en 25-30 minutes de cycles composés de 4 minutes d'effort intense suivies de 3 minutes de repos, et de cycles de 30 secondes d'effort maximal suivies de 3 minutes de repos.
Le
BMJ a
publié un article concernant l'activité physique et la mortalité chez
les sujets âgés. D'après les auteurs, cet essai randomisé retrouve une
baisse possible de la mortalité lorsque les patients font des HIIT
(exercices physique d'intensité élevée , 90% de la fréquence maximale
théorique) par rapport aux MCIT (exercices d'intensité modérée, 70% de
la FMT) et aux recommandations nationales concernant l'activité physique
(groupe contrôle), mais aucune de ces baisses n'était significative.
Il n'est donc probablement pas utile d'avoir une activité physique
intensive à 70 ans. Pour mémoire les
HIIT permettent une meilleure perte de poids chez les adultes plus jeunes.
Les 10000 pas par jours recommandés ne reposent pas sur grand chose. Une étude du
JAMA internal medicine a étudié le bénéfice de la marche chez des patientes d'environ 70 ans. Ainsi, les patientes marchant plus de 4500 pas par jour avaient une mortalité moindre que celles en faisant moins de 2700 (ces nombres sont tirés des quartiles de la population). Quand on regarde la courbe, on voit un bénéfice croissant sur la mortalité jusqu'à 6000 pas environ, mais pas d'effet délétère à marcher plus.
Alors qu'une étude de la
Cochrane venait de retrouve sur l'activité physique chez le sujet âgé était efficace pour réduire les chutes, une méta-analyse du
JAMA internal medicine a recherché si cette activité physique régulière réduisait la mortalité et les hospitalisation. Et bien, non, seules les chutes et blessures liées aux chutes étaient réduite cette fois ci encore.
Un article du
Collège canadien des médecins de famille (sept 2019), interrogeant des patients sur les moyens de parler d'activité physique en consultation. Si on peut regretter une analyse uniquement thématique et un guide d'entretien probablement trop dirigé vers les nouvelles technologies que les auteurs souhaitaient mettre en place à l'issue de l'étude, celle-ci nous apporte tout de même quelques pistes pour mieux aborder l'activité physique en consultation, pour tous et régulièrement. Pour commencer, évoquer des objectifs positifs en terme de santé (se sentir mieux, limiter les médicaments,...) ou encore les interaction sociales avec des participants de même niveau sportif (plutôt qu'en salle de sport). Le
s patients semblent préférer qu'on leur parle de bénéfices concrets à court terme (diminuer les douleurs, réduire le risque de chutes) plutôt que d'objectifs "pour le futur" (comme améliorer l'espérance de vie). Pour évaluer l'activité physique, évaluer plutôt le sentiment de bien-être, l'intensité des douleurs, la qualité du sommeil plutôt que le poids, qui ramène souvent à des expériences douloureuses. Comme souvent, privilégier l'approche centrée-patient et individualiser les objectifs et le suivi.
L'article sportif
de la semaine concerne les cyclistes! Une nouvelle étude arrive à
retrouver que faire du sport régulièrement est bénéfique. Ainsi, les
patients se rendant au travail en vélo avaient un risque moindre de
mortalité globale et cardiovasculaire, de maladie cardiovasculaire et de
cancer. Bref, il faut aller travailler en vélo! Notons que la marche
semble apporter des bénéfices similaires pour les critères de jugements
cardio-vasculaires. Malgré la prise en compte d'un grand nombre de
facteur de confusion potentiels, je ne peux m'empêcher de penser que
c'est l'ensemble des habitudes qui permettent ce bénéfice et pas
uniquement le vélo. Malheureusement, les études de cohortes ne peuvent
pas lever ce doute.
A défaut de convaincre les patients réticents de se mettre à une
activité physique qui « leur prendrai trop de temps », essayer de les
convaincre avec cette méta-analyse, des effets bénéfiques de la marche sur
le poids et la tension artérielle. Malheureusement, les résultats
concernant la morbi-mortalité n’ont pas été étudiés et c’est bien
dommage.
Pour baisser son risque cardio-vasculaire, si on aime pas le "sport", on peut toujours
faire du Yoga! Les chiffres ne portent pas sur la morbi-mortalité, mais sans différence avec le sport, le yoga permet de baisser la tension artérielle, le cholestérol et le poids.
Le sport diminue le risque cardiaque, ça on le sait. Mais combien faut il en faire? Une
étude prospective danoise à suivi 50 000 patients de 50 à 65 ans pour un suivi de 850 000 personnes-années. Les auteurs retrouvent une baisse du risque de coronaropathie dès la pratique régulière de cyclisme (même moins d'une heure par semaine). Il n'y a pas de gradient entre les catégories 0-1h/semaine, 1-2,5h/semaine et >2,5h/semaine. (La catégorie 1-2,5h/semaine n'abaisse pas significativement le risque cardiaque, mais c'est probablement du à un manque de puissance dans ce sous groupe). Bref, faire du vélo régulièrement, même si c'est peu, diminue le risque cardiovasculaire de près de 11% à 18% (le NNT est tout de même de 773 personnes-année, ce qui correspond à 77 personnes suivies 10 ans)!

Pour finir,
JAMA internal medicine a publié une étude retrouvant que faire du sport sur son temps libre diminue le risque de nombreux cancers (oesophage, estomac, foie, poumon, rein, endomètre, leucémie, myélome, colon, vessie et sein). Cette étude est tiré d'un regroupement d'étude de cohortes américaines et européennes. Encore un avantage du sport, alors faites du sport!
Un magnifique article a été publié dans le
Canadian Medical Association Journal. C'est une revue de la littérature des situations dans lesquelles l'exercice physique a démontré un bénéfice. On y retrouve donc: l'arthrose de la hanche et du genou, les lombalgies chroniques, la prévention des chutes, l'insuffisance cardiaque, les coronaropathies, la BPCO, le syndorme de fatigue chronique et le diabète. Si certains critères de jugement sont très pertinents (mortalité dans les cardiopathies), d'autres le sont moins (diminution modestes d'un score de douleur ou d'Hba1C dans le diabète). L'article est néanmoins bien fait avec en
appendice des fiches descriptives des activités/mouvements/rééducation à faire pour chaque situation.
Cette
étude norvégienne
a interrogé des adolescents suivis en soins premiers avec un IMC >
25 kg/m2 sur leur expérience de l'activité au sein de leur réseau
social. Bien que les résultats soient surtout rédigés sous une forme
"facilitateurs/barrières" à l'activité physique qui fait craindre une
analyse un peu superficielle, on peut relever le fait que les jeunes
interrogés ont décrit la participation à un groupe également en surpoids
comme facilitateur de l'activité physique, se sentant égaux et plus
motivés, dans un environnement sûr et favorable.
En revanche, plus utile, cette
méta-analyse
d'essais contrôlés randomisés a montré qu'intégrer de l'activité
physique régulière (physique ou psychocorporelle) améliorait la qualité
de sommeil déclarée par les participants mais sans montrer de différence
sur le sommeil étudié par actigraphie (capteur mis sur le poignet,
beaucoup plus accessible financièrement que la poly(somno)graphie dans
les études).
N'oubliez pas de faire un peu de sport,
ça diminue la mortalité quelque soit l'IMC, quelque que soit la perte de poids (ou l'absence de perte de poids...). C'est l'inactivité qui tue!
2021: On avait parlé du questionnaire pré-consultation pour les enfants proposé par le
HCSP.
Ce questionnaire a été repris en grande partie comme questionnaire
permettant de sursoir à une consultation médicale nécessaire à
l'obtention d'un certificat de sport d'après un
décret paru
la semaine dernière. Donc si l'enfant répond "non" partout, pas besoin
de certificat pour l'inscription à une fédération sportive dans le cadre
de l'obtention ou du renouvellement de licence (sauf pour les
disciplines à contrainte particulière). Le questionnaire est disponible
ici.
2017: Le
HCSP a publié des recommandations concernant les certificats de sports de l'enfant. Il recommande que la délivrance du certificat ait lieu lors des visites de suivi de l'enfant, et que les examens complémentaires ne soient effectués qu'en cas de point d'appel. De même pendant l'adolescence, mais avec des examens de prévention effectués tous les 2 ans, ce qui pourrait impliquer un certificat de sport tous les 2 ans et non tous les 3 ans. Le HCSP demande également une validation d'un questionnaire (comme pour l'adulte), celui proposé à la fin de l'avis n'étant pas officiellement validé à ce jour. Concernant la pratique de l'ECG, elle "
n'est pas nécessaire et laissée au libre jugement du praticien". Il n'est effectivement pas démontré de bénéfice clair au dépistage systématique. Un ECG unique, pour dépister les syndromes rares et à risque (QT long, Brugada, WPW et autre anomalie pouvant favoriser une mort subite) serait-il plus acceptable au niveau du cout avec bénéfice clinique? Si quelqu'un a des études sur l'ECG unique chez l'enfant, les commentaires sont fait pour ça! J'en ai pas trouvé (j'ai pas cherché très activement non plus...)
Et sinon, un site a été mis en place pour les patients pour savoir si un nouveau certificat est "obligatoire":
ici.
2018: Pour le rugby, finalement, plus d'ECG obligatoire d'après ce nouvel
arrêté:
8° Pour la pratique du rugby à XV et à VII :
a) De 12 à 39 ans, en compétition ou hors compétition, une attention particulière est portée sur :
– l'examen cardio-vasculaire ;
– l'examen du rachis ;
b) A partir de 40 ans, en compétition :
– il est complété par la réalisation d'une remnographie cervicale tous les 2 ans pour les joueurs de première ligne entre 40 et 44 ans et, à partir de 45 ans, tous les ans pour les joueurs de première ligne et tous les 2 ans pour les joueurs des autres postes ;
– une attention particulière est portée sur l'examen cardio-vasculaire et sur la surveillance du bilan biologique glucido-lipidiqu
2017: Un arrêté a été publié concernant les examens à faire pour les
sports à risque (je les présente pas tous ici, hein) :
- Sport à risque de KO:
- acuité visuelle, champ visuel, et sauf pour le karaté: tonus oculaire et fond d'oeil
- pour la boxe anglaise: ARM des artères cervicales et épreuve d'effort tous les 3 ans pour les pro et à partir de 32 ans (NB: c'est 40 ans dans ce texte, mais il y a eu une mise à jour disant 32 ans en 2018) pour les amateurs
- Rugby à XV et VII hors compétition:
- ECG à partir de 12 ans tous les 3 ans puis tous les 5 ans dès 20 ans jusqu'à 35 ans
- ECG d'effort et bilan lipidique tous les 5 ans dès 40 ans, et IRM cervicale ou lombaire si pathologie rachidienne pour les joueurs de première ligne
- Rugby à XV et VII en compétition:
- ECG à partir de 12 ans tous les 3 ans puis tous les 5 ans dès 20 ans jusqu'à 35 ans
- ECG d'effort, échographie cardiaque et bilan lipidique tous les 5 ans à 40 ans, 43 ans et tous les 2 ans jusqu'à 50 ans puis annuellement
- IRM cervicale pour les première lignes à 40, 42 et 44 ans puis annuellement, et pour les autres postes tous les 2 ans à partir de 45 ans.
On l'attendait et le voici! L'
arrêté relatifs aux certificats pour renouvellement de licence sportive. Il décrit le questionnaire à effectuer par le patient et stipule qu'en cas de réponse "non" partout, aucun certificat médical n'est nécessaire. Y'a plus qu'a diffuser au près des fédérations sportives!
Le HCSP a
publié un avis concernant le certificat de sport chez l'enfant de 6 à
18 ans. Les auteurs retrouvent qu'un entretien avec examen de prévention
global de l'enfant doit être noté dans le carnet de santé et prend
environ 45min (ça veut dire qu'il va y avoir une revalorisation? J'ai de
l'espoir, oui.). Voici un questionnaire proposé, qui, contrairement à
celui de l'adulte, ne permet pas d'éviter une consultation médicale,
mais sert à la préparer pour mieux cerner les désirs et les axes de
prévention à prendre en compte dans le suivi de l'enfant et de
l'adolescent.
Le
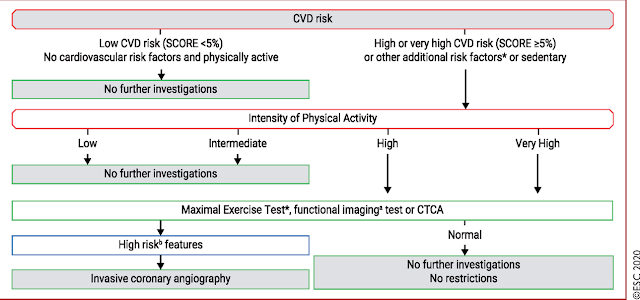
BMJ a évalué l'intérêt des dépistage systématiques par ECG pour prévenir les morts subites des sportifs. L'article reprend que les cardiomyopathies hypertrophiques sont les principales causes connues, mais que leur part reste très faible, la majorité des morts subites étant d'étiologie inconnue. L'incidence des morts subites avait diminué de 90% après mise en place d'un dépistage systématique en 1979 en Italie, mais il n'est pas prouvé que cette baisse soit liée au dépistage (l'amélioration des techniques de réanimations et des traitements est probablement aussi impliquée). A ce jour, l'incidence des morts subites est identique en Italie (où il ya un dépistage obligatoire), en France (où il y a un dépistage recommandé) et aux États-Unis (où le dépistage n'est pas recommandé). Les auteurs se rangent don à l'avis du
CNGE disant qu'il n'y a pas de preuves suffisantes pour recommander un dépistage par ECG chez les sportifs.
























Aucun commentaire:
Enregistrer un commentaire